Ciencia y Salud
Viaje endoscópico al tubo digestivo: boca y esófago
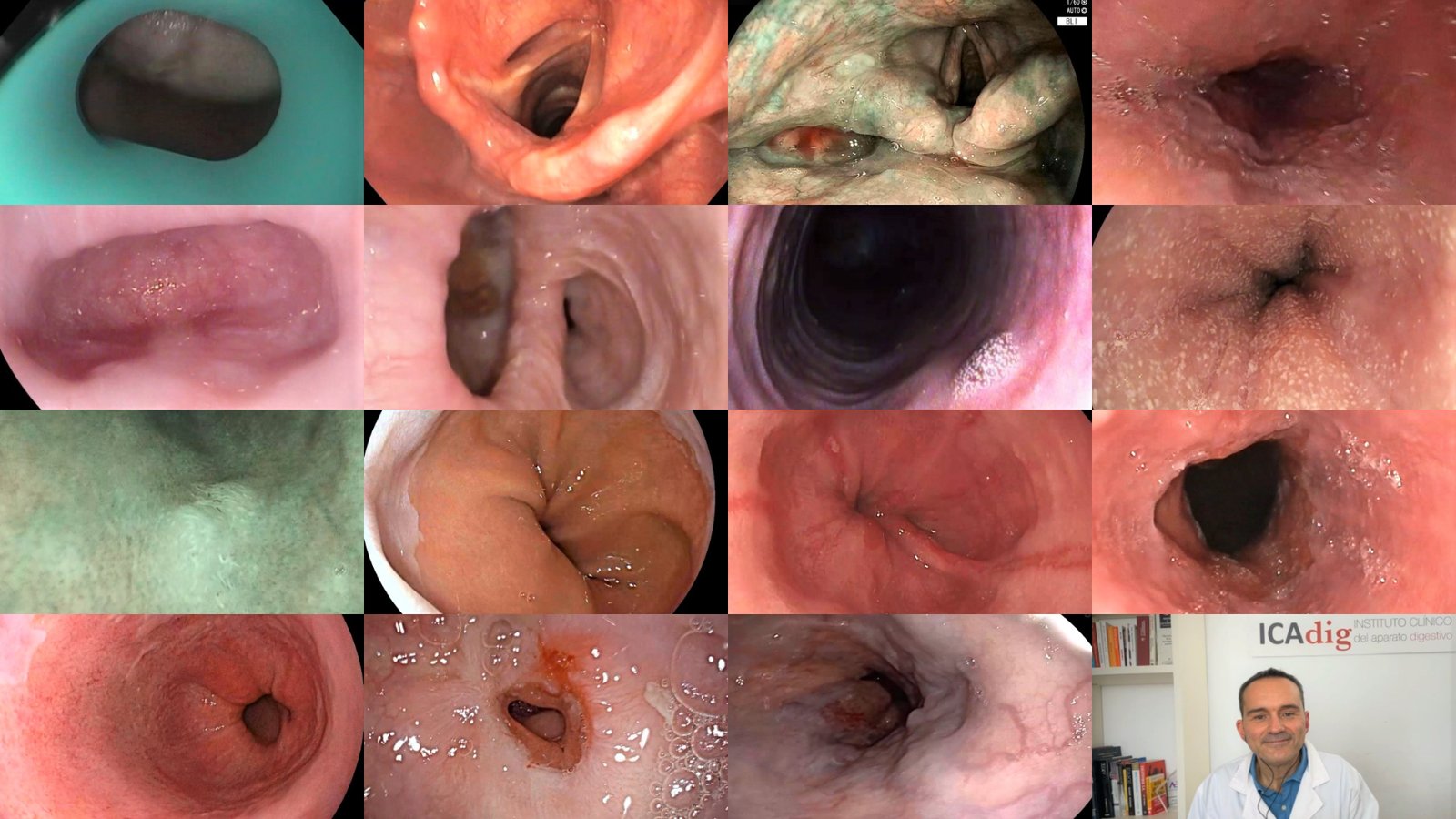

“Tumores epidermoides en faringe y laringe, divertículos de Zenker y epifrénico, esofagitis eosinofílica, infecciones por hongos o por virus del papiloma en el esófago y hernia de hiato, con su reflujo gastroesofágico, relaciona el experto en endoscopia digestiva del Hospital Universitario 12 de Octubre de Madrid.
“Pero también, esofagitis por reflujo, anillo de Schatzki, el afamado esófago de Barrett, estenosis esofágica tras una intervención quirúrgica o varices esofágicas debidas a la cirrosis hepática”, completa y divulga el director científico del Instituto Clínico del Aparato digestivo (ICAdig).
El paciente, que pueder ser cualquiera de nosotros, hombres y mujeres, se encontrará ya anestesiado y tumbado en la camilla de operaciones en la posición decúbito lateral izquierdo, la más utilizada en endoscopia digestiva, posición decúbito supino o decúbito lateral derecho.

Entrada al tubo digestivo para explorar y diagnosticar lesiones con el endoscopio
La boca del paciente estará protegida siempre por una boquilla, pieza de plástico o mordedor, que evitará daños en la zona labial y dental; dispositivo mantiene la boca abierta durante el tiempo que dure el diagnóstico y el tratamiento.
Pasamos entre la lengua y el paladar hasta visualizar la base de la lengua, donde se posicionan el cartílago de la epiglotis y la úvula o campanilla. Desde ahí entramos a la parte baja de la faringe o hipofaringe. Al fondo la epiglotis y justo, a continuación, la laringe.
En los laterales de la laringe hay unos fondos de saco llamados senos piriformes. Si nos colocamos justo encima de la laringe podemos ver las cuerdas vocales y la entrada a la tráquea.

Colocándonos justo entre los dos senos piriformes, en la pared posterior de la faringe y haciendo leve presión en la zona se logra pasar al esófago cervical superando la boca de Killian y el área cricofaríngea.
Doctor Marín, ¿qué tipo de tumores se pueden diagnosticar en la faringe o la laringe?
Aunque es un área propia de nuestr@s compañer@s de otorrinolaringología, los endoscopistas digestivos no debemos desaprovechar la oportunidad de descartar la presencia de tumores epidermoides precoces en estas zonas.
Estas lesiones son más frecuentes en fumadores y pacientes consumidores frecuentes de alcohol.
Explorando con gastroscopia el área anatómica con imagen endoscópica mejorada, en este caso BLI (Blue Light Imaging), la detección de este tipo de tumores es más sencilla y se visionan más oscuras debido al mayor desarrollo de los vasos sanguíneos que las componen.

Entrando en el esófago, tramo lineal del tubo digestivo
El esófago, al ser un tubo recto, en sencillo de superar y explorar, lo dividimos en tres zonas o tercios: proximal, medio y distal.
Y dado que posee cuatro marcas de estrechamiento relativo en condiciones normales y en la posición lateral izquierda habitual, hablamos de: entrada a través de la zona cricofaríngea, las compresiones formadas por el arco aórtico y el bronquio principal izquiedo, la aurícula izquierda y el cardias o unión esofagogástrica.
Durante algunas de nuestras exploraciones, como sucede en el caso del POEM (miotomía endoscópica peroral), al colocar al paciente boca arriba (supino), también puede visualizarse la marca en la pared posterior del esófago de las vértebras situadas en esa zona de la columna vertebral.

Divertículo de Zenker en el esófago
El divertículo de Zenker, llamado así en honor a un gran anatomista y patólogo, Friedrich Albert von Zenker, es una especie de “bolsillo” que se forma en la parte superior del esófago, justo donde este se conecta con la parte baja de la garganta (hipofaringe).
Esta bolsa se produce por un debilitamiento en la pared muscular del esófago, muy común en personas mayores, lo que permite que una pequeña porción del tubo digestivo sobresalga hacia afuera.
Las personas que tienen este divertículo pueden experimentar síntomas como dificultad para tragar (disfagia), sensación de que los alimentos se quedan atascados en la garganta, regurgitación de alimentos no digeridos e incluso mal aliento.
Cuando se realiza una endoscopia, el divertículo de Zenker aparece como una cavidad o saco que se abre en el esófago. El endoscopista debe tener cuidado de no introducir el endoscopio con excesiva presión en el esófago para evitar perforar uno de estos divertículos, si existiera.
La imagen endoscópica es clave para el diagnóstico, ya que permite visualizar directamente el divertículo y determinar su tamaño y ubicación exacta.
En la parte superior de la imagen endoscópica suele encontrarse una zona de fruncimiento de la mucosa que es la verdadera entrada al esófago. Entre el propio tubo del esófago y la pared del divertículo se forma un septo que se puede cortar con una técnica endoscópica llamada “diverticulotomía”.

Doctor, ¿y qué es un divertículo epifrénico del esófago?
Los divertículos epifrénicos son pequeños “sacos” que se forman en la parte inferior del esófago, cerca del diafragma, justo antes de que el esófago se conecte con el estómago.
Estos divertículos se desarrollan debido a una debilidad en la pared del esófago y suelen estar asociados con problemas de motilidad, es decir, dificultades en el movimiento que ayuda a empujar los alimentos hacia el estómago.
Aunque muchas personas pueden no tener síntomas, otras pueden experimentar dificultad para tragar, dolor en el pecho, o regurgitación de alimentos no digeridos.
El tratamiento está indicado en pacientes sintomáticos, especialmente aquellos con disfagia, regurgitación, dolor torácico o complicaciones respiratorias. Los pacientes asintomáticos generalmente no requieren tratamiento.
La terapia endoscópica de los divertículos epifrénicos ha evolucionado con el tiempo.
Una de las técnicas más prometedoras es la miotomía endoscópica peroral (POEM), que se ha demostrado eficaz en el manejo de estos divertículos, especialmente cuando están asociados con trastornos de la motilidad esofágica.
Otra técnica es la división del septo endoscópico mediante túnel submucoso.

Doctor Marín Gabriel, ¿qué otras patologías se diagnostican en el esófago?
La esofagitis eosinofílica es una enfermedad inflamatoria del esófago caracterizada por la acumulación de un tipo de glóbulos blancos llamados eosinófilos en la mucosa esofágica. Esta acumulación anormal se asocia con frecuencia a otras respuestas alérgicas, sobre todo respiratorias.
La enfermedad provoca que el esófago se inflame y se vuelva más rígido, lo que dificulta el paso de los alimentos.
L@s pacientes con esofagitis eosinofílica suelen presentar dificultad para tragar (disfagia) y, en algunos casos, episodios de impactación alimentaria, donde los alimentos quedan atascados en el esófago.
Durante una endoscopia, uno de los hallazgos característicos de esta enfermedad es la “traquealización” del esófago, que significa que la pared del esófago adquiere una apariencia similar a la de la tráquea, con múltiples anillos o surcos visibles a lo largo de su longitud.

También se pueden observar los microabscesos eosinofílicos, que son pequeñas acumulaciones de eosinófilos en la mucosa esofágica. Pueden ser difíciles de distinguir de otros punteados blanquecinos que se pueden ver en el esófago, como el que provoca la infección por hongos como la cándida albicans.
Los episodios de impactación alimentaria son relativamente frecuentes debido a la inflamación crónica y al endurecimiento del tejido esofágico, lo que provoca que los alimentos se queden atascados.
Esto es una de las principales complicaciones de la enfermedad y a menudo el motivo por el cual los pacientes buscan atención médica.

Doctor, hablando de microorganismos… ¿El virus del papiloma humano, tan frecuente en la garganta, se puede acantonar en el esófago?
Los papilomas esofágicos son lesiones infrecuentes de la capa más superficial de la mucosa del esófago, el epitelio. Generalmente son descubiertas incidentalmente durante una esofagogastroduodenoscopia (EGD).
Su etiología no está completamente clara, pero se ha propuesto que la irritación crónica de la mucosa, como la causada por el reflujo gastroesofágico y la infección por el virus del papiloma humano (HPV) pueden ser factores contribuyentes.
Se recomienda extirparlos debido a casos documentados de transformación a carcinoma de células escamosas.
El tratamiento implica la resección endoscópica. Como suelen ser muy pequeños, con una pinza de biopsia puede ser suficiente.
Las técnicas más comunes para lesiones más complejas incluyen la polipectomía con asa de polipectomía, la resección mucosa endoscópica (EMR) o la disección submucosa (DSE); pero requerir de estas técnicas más avanzadas es algo excepcional.

Doctor, guíenos hasta el estómago… ¿Qué nos vamos a encontrar en esta parte del tubo digestivo?
La hernia de hiato ocurre cuando una parte del estómago se desplaza hacia el tórax a través del hiato esofágico, que es la apertura en el diafragma por donde pasa el esófago. Esa zona, por tanto, se desplaza arriba y abajo con los movimientos respiratorios.
La hernia de hiato puede causar síntomas como acidez, reflujo gastroesofágico y dolor en el pecho debido a que el ácido del estómago puede retroceder hacia el esófago con más facilidad.
En una endoscopia, la hernia de hiato se puede identificar de dos maneras principales.
Cuando se realiza la endoscopia en retroflexión, es decir, con el endoscopio curvado hacia atrás dentro del estómago, se obtiene una imagen clara de la hernia. En esta posición, se puede apreciar mejor cómo una parte del estómago se introduce a través del hiato hacia el tórax.
Con esta visión podemos revisar si hay lesiones en el saco herniario.
En visión directa, el médico visualiza la unión entre las mucosas del esófago y el estómago (llamada unión gastroesofágica o transición escamocolumnar -ver fotografía anterior-), que puede aparecer desplazada hacia arriba en comparación con su posición normal.
Algunos pliegues gástricos sobrepasan el hiato y ascienden unos centímetros por encima de la impronta del diafragma.

¿Y la hernia de hiato está relacionada con el reflujo gastroesofágico?
La esofagitis por reflujo moderada es una inflamación del esófago causada por el contacto repetido y prolongado con el ácido del estómago, que se dirige hacia arriba, hacia el esófago, debido a un mal funcionamiento del esfínter esofágico inferior.
Este reflujo ácido irrita la mucosa esofágica y provoca una inflamación que, en una fase moderada, suele manifestarse con síntomas como acidez frecuente, dolor en el pecho y sensación de ardor detrás del esternón. En esta fase, todavía no se observan complicaciones graves como úlceras o estenosis.
Durante la endoscopia, la esofagitis por reflujo moderada se visualiza como zonas de enrojecimiento (eritema) más extensas a lo largo de la mucosa de la parte final del esófago.
Estas erosiones suelen ser lineales, y aunque no afectan a toda la circunferencia del esófago, ya comienzan a mostrar signos de lesión más evidente.

Doctor Marín, y esa especie de anillo qué vemos en esta parte inferior del esófago, ¿qué es?
El anillo de Schatzki es una banda delgada de tejido que se forma en la parte inferior del esófago, justo en la unión donde se halla la transición entre las mucosas del esófago y del estómago.
Esta estructura, cuando se estrecha de forma pronunciada, provoca dificultad para tragar, especialmente con alimentos sólidos como la carne o el pan, un síntoma conocido como disfagia.
Aunque muchas personas con anillo de Schatzki no presentan síntomas, cuando el anillo es lo suficientemente estrecho, podría ocasionar que los alimentos se queden atascados, provocando, además, una impactación alimentaria.
Esta situación generaría una sialorrea, sensación incómoda en el pecho e imposibilidad para tragar la propia saliva.
En la endoscopia, el anillo de Schatzki aparece como un estrechamiento en forma de anillo concéntrico en la parte inferior del esófago.
Cuando el estrechamiento no permite pasar el endoscopio, es necesario un tratamiento, como la dilatación, para ampliar el diámetro del esófago y mejorar la deglución.

¿De qué enfermedad hablamos cuando se dice que un paciente sufre esófago de Barret?
El esófago de Barrett es una alteración de la mucosa en la que el revestimiento normal del esófago cambia debido a la exposición prolongada al ácido del estómago, generalmente como resultado del reflujo gastroesofágico crónico.
En lugar del revestimiento habitual, que es de tipo escamoso, las células del esófago se transforman en un tejido similar al que recubre el intestino, un proceso conocido como metaplasia intestinal, situacion que aumenta el riesgo de desarrollar cáncer de esófago, por lo que se requiere un seguimiento periódico.
Los síntomas suelen ser los mismos que los del reflujo gastroesofágico, aunque el esófago de Barrett en sí no suele causar síntomas adicionales.
Durante la endoscopia, el esófago de Barrett se observa como áreas rojizas y aterciopeladas que reemplazan el revestimiento pálido normal del esófago.
Para mejorar la visualización de estas áreas, se puede utilizar ácido acético, que es una solución diluida de vinagre.
Al aplicar ácido acético sobre la mucosa, las áreas afectadas por el esófago de Barrett muestran un cambio de color más blanquecino en comparación con el tejido normal. Esto permite una mejor delimitación de la extensión del tejido afectado, facilitando tanto el diagnóstico como la toma de biopsias dirigidas.
Esta técnica es especialmente útil para detectar cambios precancerosos o áreas sospechosas que podrían requerir un seguimiento más cercano. Cuando hay este tipo de lesiones esas áreas pierden la tinción más rápidamente y se vuelven más rojizas.

¿Y el diámetro del esófago puede estrecharse, de tal manera que los alimentos se queden atrapados en esta parte del tubo digestivo?
La estenosis esofágica tras una cirugía es una complicación que puede ocurrir cuando se forma tejido cicatricial en el esófago, provocando un estrechamiento de su diámetro. Esto puede suceder después de una cirugía esofágica, como una extirpación del esófago por un problema benigno o maligno.
El estrechamiento del esófago dificulta el paso de alimentos, lo que provoca síntomas como disfagia, dolor al tragar y, en casos graves, la imposibilidad de ingerir sólidos o incluso líquidos.
Durante una endoscopia, la estenosis esofágica aparece como un estrechamiento visible del tubo esofágico. En la zona afectada, el diámetro del esófago se reduce significativamente y se puede observar una transición abrupta entre la mucosa esofágica normal y la zona estrecha.
El tejido cicatricial que causa la estenosis a menudo tiene una apariencia pálida y rígida pero también puede haber cambios inflamatorios.
Dependiendo de la gravedad, este estrechamiento puede ser lo suficientemente importante como para que el endoscopio pase con dificultad o incluso no pase en absoluto sin la intervención de una dilatación.
La dilatación endoscópica es el procedimiento utilizado para tratar esta estenosis. Durante el procedimiento, el médico inserta un balón de dilatación a través del endoscopio y las posiciona en la zona estrecha del esófago.
Luego, el balón se infla lentamente para ensanchar la estenosis, expandiendo el tejido cicatrizado y permitiendo que el esófago recupere un diámetro más funcional.
En la endoscopia, después de la dilatación, el esófago muestra un aumento en el diámetro de la zona previamente estrechada, lo que facilita el paso de alimentos y líquidos, mejorando los síntomas del paciente.

Por último Dr. Marín, ¿es cierto que podemos tener varices en el esófago?
Las varices esofágicas son dilataciones anormales de las venas del esófago que se desarrollan como consecuencia de la hipertensión portal, una complicación común de la cirrosis hepática.
En la cirrosis, el hígado está gravemente dañado, lo que interfiere con el flujo sanguíneo normal a través de él. Esto aumenta la presión en la vena porta, la principal vena que lleva la sangre desde los órganos digestivos hacia el hígado, lo que hace que la sangre busque rutas alternativas, dilatando las venas en el esófago.
Estas varices pueden ser muy peligrosas porque sus paredes se afinan y son propensas a romperse, lo que puede causar hemorragias graves y potencialmente mortales.
Durante una endoscopia, las varices esofágicas se visualizan como venas prominentes y tortuosas que sobresalen de la pared del esófago.
En casos leves, estas venas pueden verse como pequeños nódulos, pero a medida que la hipertensión portal empeora, las varices pueden volverse más grandes y sobresalir más en la luz del esófago.
En los casos avanzados, las varices pueden ocupar gran parte de la circunferencia del esófago, pareciendo cordones azulados o violáceos que sobresalen notablemente.
En algunos casos, pueden observarse signos de sangrado reciente, como coágulos adheridos o puntos de ruptura en la superficie de las varices.
El riesgo de hemorragia es alto en pacientes con cirrosis avanzada, por lo que la identificación y tratamiento de las varices esofágicas mediante endoscopia es crucial.
En este procedimiento, además de la evaluación visual, pueden aplicarse tratamientos como la ligadura de las varices con bandas elásticas o la inyección de agentes esclerosantes para prevenir o detener el sangrado.
En el próximo videoblog de Aparato Digestivo continuaremos con nuestro viaje al interior del tubo digestivo de la mano experta del Dr. José Carlos Marín Gabriel, quien nos mostrará mediante un endoscopio las características anatómicas principales del estómago y el duodeno (primera porción del intestino delgado), además de las lesiones más frecuentes y dañinas para el ser humano.
La entrada Viaje endoscópico al tubo digestivo: boca y esófago se publicó primero en EFE Salud.
Ciencia y Salud
Cerca de 500 millones de personas en el mundo podrían padecer osteoporosis y no lo saben
En el marco del Día Mundial de la Osteoporosis, que se conmemora cada 20 de octubre, la biofarmacéutica Amgen advirtió el lunes de que alrededor de 500 millones de personas en el mundo podrían padecer esta enfermedad sin haber sido diagnosticadas.
La osteoporosis es una enfermedad crónica y progresiva que debilita los huesos y aumenta el riesgo de fracturas.
De acuerdo con la Fundación Internacional de Osteoporosis (IOF), cada año se registran hasta 37 millones de fracturas relacionadas con esta afección, lo que equivale a unas 70 fracturas por minuto en el mundo.
El director médico de Amgen México, Max Saráchaga, destacó que esta enfermedad no suele presentar síntomas y que muchas personas son diagnosticadas a partir de sufrir una fractura ósea.
“Es urgente dar visibilidad a lo invisible, entender que la salud ósea importa y que las personas mayores de 50 años y quienes tengan condiciones de riesgo, consulten a su médico y reciban las indicaciones para realizarse las pruebas necesarias para obtener un diagnóstico y tratamiento oportunos”, apuntó el doctor.
Osteoporosis, una enfermedad silenciosa
Para la farmacéutica algunos factores de esta “enfermedad silenciosa” se deben a problemas de tiroides, desajustes hormonales, bajo consumo de calcio o antecedentes familiares, entre otros.
Las personas con madre, hermana o tía con osteoporosis tienen entre un 50 % y 85 % más de probabilidades de desarrollar esta enfermedad.
A medida que la esperanza de vida aumenta, el envejecimiento poblacional se convierte en un factor de riesgo.
Según Amgen, en México, una de cada tres mujeres y uno de cada cinco hombres mayores de 50 años viven con osteoporosis, y se estima que para 2050 el 37 % de los mexicanos en ese rango de edad la padecerá.
“La disminución de los niveles de estrógeno en las mujeres durante la menopausia es uno de los principales factores de riesgo, ya que el proceso de recambio óseo se acelera y, con éste, el ritmo de pérdida de hueso”, aclaró el doctor.
Prevención y atención especializada
En América Latina, el 57 % de los pacientes en riesgo no recibe la atención necesaria, lo que agrava el número de fracturas y la carga económica sobre los sistemas de salud.
Para la detección, Amgen recomienda la densitometría ósea, una prueba que mide la densidad mineral de los huesos y permite evaluar el riesgo de fractura, diagnosticar la enfermedad y monitorear la respuesta al tratamiento.

El tratamiento de la osteoporosis tiene como objetivo principal reducir el número de fracturas por fragilidad. Se recomienda mantener una dieta equilibrada rica en calcio, realizar ejercicio regular y evitar el tabaco y el consumo excesivo de alcohol.
En México existen 37 Unidades de Coordinación de Fracturas (UCF), servicios especializados en la prevención secundaria de fracturas que forman parte del programa internacional ‘Capture the Fracture’, impulsado por la IOF.
Entre las terapias más recientes se encuentran los anticuerpos monoclonales que reducen la degradación ósea y han mostrado disminuir el riesgo de fracturas hasta en un 68 %.
Saráchaga concluyó que los avances científicos permiten ya mejorar la calidad de vida de las personas con osteoporosis, así como reducir el impacto económico y sanitario de esta enfermedad.
La entrada Cerca de 500 millones de personas en el mundo podrían padecer osteoporosis y no lo saben se publicó primero en EFE Salud.
Ciencia y Salud
El yogur, gran alimento nutritivo que pide más presencia en los comedores escolares
Los beneficios del yogur para la salud están avalados por la evidencia científica; pese a ello, se suele incluir en los menús escolares, como máximo, una vez a la semana, de ahí que un informe apueste por aumentar la frecuencia de su consumo en los colegios.
Expertos y autoridades han participado en la jornada “Yogur y alimentación saludable en la infancia, una responsabilidad compartida”, organizada por EFE Salud con la colaboración la Asociación Española de Fabricantes de Yogur y Postres Lácteos Frescos (AEFY).
Entre ellos, la directora general del Instituto de Salud Carlos III (ISCIII), Marina Pollán; la directora ejecutiva de la Agencia Española de Seguridad Alimentaria y Nutrición (AESAN), Ana López-Santacruz; la coordinadora del área de obesidad de la Sociedad Española de Endocrinología y Nutrición (SEEN), Irene Bretón; y el presidente de la AEFY, Antoni Bandrés.
Las evidencias científicas
Con el objetivo de mejorar las condiciones de nutrición y alimentación de la población infantil, el director de PI Salud, Santiago Cervera, ha elaborado una nota técnica que analiza las evidencias científicas que existen sobre los beneficios del yogur en la dieta de los escolares.
El documento resalta los macronutrientes, con proteína de alto valor biológico; también los micronutruientes, como el calcio, el magnesio, vitaminas y los cultivos vivos, que son la base del fermento del yogur.

Y está demostrado, señala el informe, que ayuda a prevenir la obesidad, mejora la salud ósea, tiene un impacto en la salud digestiva así como en la microbiota.
En casa lo consume a diario el 56 % de los niños, En los menús escolares, como máximo, los estudiantes reciven un yogur entre 0 y una vez a la semana: el 32,8 % no lo recibe nunca en el entorno escolar.
Y ello a pesar del problema de la obesidad en España y de la prevalencia del déficit de la vitamina D en la población infantil, que señala la nota técnica presentada.
Por todo ello, el documento defiende, entre otras cosas, una mayor presencia del yogur en los menús de los comedores escolares.
El entorno escolar como patrón saludable
La directora ejecutiva de la AESAN ha recordado que el 36,1 % de los niños y niñas en España de entre 6 y 9 años tiene exceso de peso, y que el entorno escolar es clave para estimular patrones saludables.
En este sentido, López-Santacruz ha hecho hincapié en que el yogur ayuda a la prevención de distintas enfermedades, tras lo que ha resaltado que la recomendación dietética de la AESAN es el consumo de leche y productos lácteos un máximo de tres raciones diarias, sin azúcares añadidos.

Por su parte, Irene Bretón, de la SEEN y miembro del Comité Científico de AESAN, ha insistido en que el yogur, al estar fermentado, permite que los nutrientes se absorban mejor, entre otras propiedades.
De ahí que haya considerado que es muy importante informar al entorno educativo y a las familias de los beneficios de este alimento, y ha opinado que no puede ser que en la normativa española lo considere dentro de la categoría de “otros postres” con una frecuencia de 0 a 1 a la semana en los menús escolares.

Los niños, agentes de prevención
Desde el ISCIII, la directora general ha subrayado que es en la infancia cuando se aprenden los hábitos saludables y los niños pueden ser agentes de prevención.
A su juicio, el comedor escolar es un lugar de aprendizaje.
Pollán ha incidido en los beneficios de la dieta medietrránea y ha lamentado que cada vez tenga menos seguidores.

El presidente de AEFY ha apostado por garantizar que el yogur siga siendo “un aliado” para la nutrición saludable en la infancia, ya que, además, es “muy asequible” y contribuye a reducir la desigualdad en la alimentación en los colectivos más desfavorecidos.

La entrada El yogur, gran alimento nutritivo que pide más presencia en los comedores escolares se publicó primero en EFE Salud.
Ciencia y Salud
El COVID persistente podría ayudar a nuevos tratamientos y vacunas: esta investigación explica el motivo
Una investigación realizada por la Universidad Complutense de Madrid (UCM) y la Universidad Rey Juan Carlos (URJC) revela que los pacientes de COVID persistente producen menos anticuerpos frente a la proteína completa del virus, pero mantienen mejor la respuesta frente a la región clave de entrada del virus en las células. La UCM remarca en nota de prensa que los resultados abren la puerta a estrategias terapéuticas individualizadas y a vacunas más eficaces.
Según la Organización Mundial de la Salud (OMS), desde el inicio de la pandemia se han registrado 700 millones de casos de COVID-19 en todo el mundo. De estos, un número significativo de personas desarrolla secuelas que afectan al sistema inmunitario, nervioso o vascular, y pueden durar meses o años.
El COVID persistente es un término acuñado por los propios pacientes que afecta al menos al 6 % de los adultos y entre el 1 % y el 4 % de los niños, subraya la Complutense en el comunicado. Este síndrome post-COVID se diagnostica cuando concurren síntomas como la pérdida del olfato o gusto, afonía, niebla mental, fatiga, dolor de cabeza, trastornos del sueño, dolor articular o el síndrome postural ortostático con taquicardia, y persisten más tres meses después de la infección inicial.
Resultados clave del estudio
Informa la UCM que el estudio se hizo a 30 personas sin secuelas y a 104 pacientes con COVID persistente. Se consiguió identificar diferentes factores de riesgo asociados con el síndrome.
Uno fue haber sufrido la infección antes de la vacunación, lo que aumenta el riesgo en un 72 %; esto confirma el efecto de protección que ejercen las vacunas. El equipo investigador también tuvo en cuenta el mayor riesgo detectado en quienes presentaron fiebre o neumonía durante la infección inicial.

La investigación reveló que los pacientes con COVID persistente desarrollan una respuesta inmunitaria distinta. Específicamente, muestran una respuesta reducida a la proteína Spike completa del virus, pero mantienen mejor la respuesta contra la región RBD, crucial para la entrada del virus en las células.
El estudio, añade la nota, se centró además en el análisis detallado de las subclases de inmunoglobulinas IgG1, IgG2, IgG3, IgG4 producidas frente a la proteína Spike completa y la región RBD.
Personalización de tratamientos y vacunas
La investigación, publicada en la revista Frontiers in Inmunology, posibilita la opción de crear estrategias de medicina personalizada.
En la nota se citan dos casos, según perfiles inmunitarios de los pacientes.
- Por un lado, hay pacientes que podrían obtener un mayor provecho de terapias antivirales para la eliminación de posibles reservorios virales.
- Y hay pacientes que podrían obtener una mejor respuesta a tratamientos con inmunoglobulinas.
Por todo ello, los resultados apuntan a la necesidad de explorar enfoques vacunales, que incluirían proteínas virales distintas a Spike o plataformas alternativas.
La entrada El COVID persistente podría ayudar a nuevos tratamientos y vacunas: esta investigación explica el motivo se publicó primero en EFE Salud.
-

 Mundo Política3 días
Mundo Política3 díasEl PPE y la extrema derecha suman fuerzas para tumbar la futura norma europea de vigilancia forestal
-

 Mundo Política2 días
Mundo Política2 díasSalvador Illa: «Es hora de que la UE sea una verdadera unión federal con mecanismos de decisión más ágiles»
-

 Ciencia y Salud3 días
Ciencia y Salud3 díasEspaña pide abrir el debate sobre el blindaje del aborto también en Europa para garantizarlo en la Carta Europea de Derechos
-

 Mundo Economía2 días
Mundo Economía2 díasChequemotiva da paso a CQM The Rewards Company, impulsando la innovación en incentivos y fidelización
-

 Mundo Economía2 días
Mundo Economía2 díasCaja de Ahorros destaca entre las empresas con mejor reputación financiera en Panamá, según Merco 2025
-

 Newswire2 días
Newswire2 díasBingX lanza su Academia 2.0 para mejorar el aprendizaje de Web3 y criptomonedas
-

 Mundo Economía20 horas
Mundo Economía20 horasLa deuda pública de España marca un récord en agosto tras subir 19.160 millones, y sube su peso sobre el PIB al 103%
-

 Mundo Economía20 horas
Mundo Economía20 horasBBVA eleva la previsión de crecimiento del PIB de España al 3% en 2025 y al 2,3% en 2026, aunque advierte de “riesgos importantes”











