Ciencia y Salud
Maternidad y paternidad, doble objetivo de la medicina reproductiva innovadora
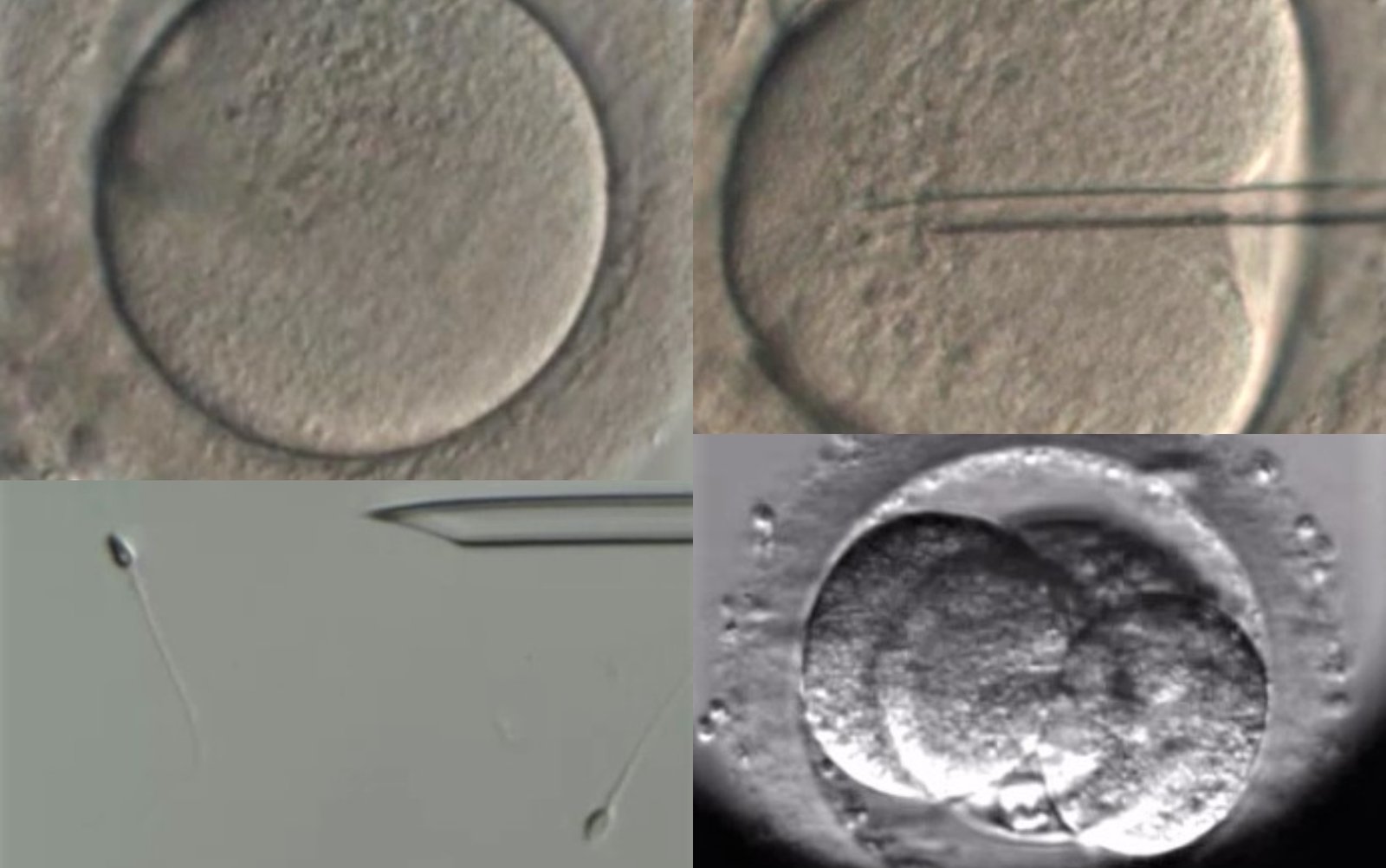

Una de las claves de esta revolución positiva, en un mundo que disocia la sexualidad de la maternidad, se puede encontrar en el gran número de mujeres que deciden ser madres sin pareja por medio de la reproducción asistida con donación de semen o, directamente, a través de la adopción de embriones.
“Tanto es así que, a día de hoy, en cualquier guardería infantil de España, sería oportuno decir que uno de cada diez bebés (hasta un 11 %) ha nacido con la ayuda de la medicina reproductiva”, destaca el Dr. Juan Antonio García Velasco, catedrático en ginecología y obstetricia de la Universidad Rey Juan Carlos de Madrid.
EFEsalud se ha desplazado a Barcelona para entrevistar a este médico investigador, director científico del XI Congreso Internacional IVIRMA, que ha publicado más de 200 artículos revisados por pares y 31 capítulos de libros especializados en reproducción asistida y endometriosis.
También, hemos entrevistado a la Dra. Anabel Salazar Vera, obstetra y ginecóloga, directora médica de IVI Madrid, y al Dr. Marcos Meseguer Escrivá, embriólogo en las Clínicas IVI de Valencia y director global de embriología de este congreso IVIRMA 2025.

Dr. García Velasco, ¿por qué las mujeres y los hombres necesitan cada día más la ayuda de la medicina reproductiva para ser madres y padres?
Básicamente, porque nos encontramos en pleno desarrollo de un profundo cambio sociocultural. Ante la necesidad de las mujeres y los hombres de concebir hijos e hijas a edades mucho más avanzadas, surge una explosión controlada de tratamientos en reproducción asistida.
“La inseminación artificial y, sobre todo, la fecundación in vitro (FIV), con sus diferentes técnicas, ofrecen al conjunto de las mujeres y los hombres un control eficaz sobre su desarrollo personal, laboral y social”, subraya.
Y remarco que tener hijos o hijas más tarde de lo considerado normal no es ni bueno ni malo, pero desde el punto de vista biológico no es la mejor situación frente a la deseada gestación.
Los ovocitos o gametos femeninos envejecen muy pronto, mucho más que los espermatozoides, aunque los gametos masculinos acumulen pérdidas sistemáticas de calidad con el paso del tiempo.

Pero doctor, ¿cuáles son las causas habituales de la infertilidad?
En la mujer, diagnosticamos causas de siempre, muy conocidas: baja reserva ovárica, endometriosis, síndrome del ovario poliquístico, malformaciones, miomas y pólipos uterinos y otros problemas de ovulación (anovulación, oligoovulación).
En el varón, su infertilidad se concentra en el semen de mala calidad.
También por anomalías congénitas (criptorquidia), azoospermia (ausencia total de espermatozoides), oligospermia (cantidad baja), astenospermia (movilidad reducida), teratospermia (morfología anormal), varicocele testicular (dilatación de las venas del cordón espermático) y cáncer testicular.
Con todo, el principal motivo es la edad reproductiva tanto de la mujer como del hombre.
Además, a edades avanzadas aparecen patologías relacionadas con mayor frecuencia que generan infertilidad. A una edad temprana, 20 ó 25 años, las pacientes no tienen miomas, endometriosis o reducción en su reserva ovárica.
A partir de los 35 años de edad, la situación cambia.
¿La infertilidad afecta por igual a mujeres y hombres?
A grandes rasgos, corresponde por igual a mujeres y hombres. Digamos que cada género contribuye en un 40 % de casos a la infertilidad. El 20 % restante sería una aportación mixta. Aún así, hay que decir que la clave de la reproducción está en el ovocito.
Es importante explicar que en reproducción asistida es fundamental contar con ovocitos de calidad, puesto que trabajar y tener éxito con los espermatozoides muy malos es relativamente sencillo.
Los ovocitos deben ser buenos, ya que, de momento, no existe forma de mejorarlos. Las células ovacitarias son extraordinariamente complejas.

Dr. Juan Antonio García Velasco, ¿qué novedades destaca en medicina reproductiva del XI Congreso Internacional IVIRMA 2025?
Un pilar básico es todo lo que gira alrededor de la genética o la genómica, lo que significa comprender aquello que va más allá de los cromosomas de cada célula humana: atesoramos 23 pares (50 % maternos y 50 % paternos) y cada cromosoma contiene alrededor de 20.000 genes.
Entender los genes que codifican o no codifican para generar enfermedades o qué connotaciones poseen respecto a la fertilidad es un avance que se desarrolla a un ritmo trepidante.
Investigamos, a la vez, nuevos biomarcadores predictivos para que las parejas, mujeres y varones puedan conocer las probabilidades reales de tener descendencia, y que estos hijos o hijas sean san@s. El objetivo es conocer el resultado, más o menos complicado, desde la primera consulta.

¿Y qué novedades nos ha traído IVIRMA en ovocitos y espermatozoides?
La secuenciación genómica completa en el diagnóstico preimplantacional podría permitir detectar riesgos de enfermedades graves, hereditarias y adquiridas, en la descendencia: la evaluación del perfil genético del embrión.
Los últimos avances en biología de células madre e ingeniería de tejidos nos han permitido seguir desarrollando la gametogénesis in vitro (IVG), un campo innovador que busca generar gametos funcionales (espermatozoides y ovocitos) a partir de células madre.
Los estudios publicados que trabajan en modelos de ratón y aquellos presentados en este congreso han demostrado la generación exitosa tanto de espermatozoides como de óvulos a partir de células madre pluripotentes inducidas (iPSCs) y de células madre embrionarias (ESCs).
Aunque la experimentación en ratones ha sido un éxito, trasladar estos hallazgos a las aplicaciones humanas sigue siendo todo un desafío.
Se han logrado grandes avances en el desarrollo de esperma, pero todavía no se han generado ovocitos humanos completamente maduros.
Los principales obstáculos han sido replicar el nicho ovárico, garantizar una división meiótica adecuada y lograr la reprogramación epigenética comparable con la gametogénesis natural, pero la aplicación potencial de la oogénesis in vitro podría revolucionar la medicina.
Sería nuestro sueño poder madurar los ovocitos en el laboratorio y conseguir tratamientos más seguros, con menos medicación y sin hiperestimulación ovárica. Es decir, buscamos facilitar la experiencia de nuestr@s pacientes antes de la transferencia de los embriones al útero materno.
La maduración in vitro (IVM) es beneficiosa para mujeres con síndrome de ovario poliquístico o que están en riesgo de desarrollar síndrome de hiperestimulación ovárica.
Además, la inteligencia artificial reduce el tiempo de los tratamientos en reproducción asistida, aumenta la tasa de embarazo, distingue al espermatozoide con mayores capacidades de fecundación y realza a los ovocitos de mejor calidad.
Debemos introducir estas estrategias en nuestra rutina médica para abandonar lo antes posible el sistema de prueba-error, puesto que una información basada en las mutaciones de los genes y los exomas (regiones genéticas) nos ayudará significativamente a determinar el pronóstico del embarazo.

Doctor, ¿y qué puede decir a las mujeres que padecen endometriosis?
La endometriosis es una enfermedad que se conoce desde hace más de 100 años y que afortunadamente cada vez la entendemos mejor. Por un lado, controlamos el dolor que genera a la mujer; y por otro, sabemos que esta patología reduce su reserva ovárica.
¿Qué alternativas tienen estas mujeres para ser madres?
Si la endometriosis complica su presente reproductivo y quieren quedarse embarazadas cuanto antes, la medicina reproductiva ofrece tratamientos eficaces. Si quieren ser madres en el futuro, antes de que esta reserva ovárica se reduzca mucho más o desaparezca, podrá crioconservar sus ovocitos.
Dr. García Velasco, vivimos en una sociedad diversa, multicultural, centrada básicamente en el yo y en el ahora, ¿qué valor tiene la donación de ovocitos y de espermatozoides?
La donación de ovocitos es un acto de generosidad tremendo, como sucede en la donación de órganos en general. La pequeña diferencia puede estar en que la donación de gametos (ovocitos y espermatozoides) puede tener una pequeña compensación económica por las molestias que se puedan generar.
Pero sin duda alguna, creo que hombres y mujeres tenemos que perder el miedo a la donación para ayudar a otras personas a ser madres y padres. De hecho, si donantes y donadas pudieran conocerse en persona serían extraordinariamente felices.

Dra. Anabel Salazar Vera, obstetra y ginecóloga, directora médica de Clínicas IVI Madrid, ¿qué técnicas se utilizan en medicina reproductiva cuando algunas mujeres no pueden quedarse embarazadas de forma natural?
A día de hoy las mujeres suelen buscar el primer embarazo demasiado tarde, más allá de los treinta años, cuando la calidad de nuestros óvulos está en decadencia, recomendamos empezar, según el caso, por la inseminación artificial, un tratamiento reproductivo sencillo.
¿Qué es la inseminación artificial?
Preparamos el semen del varón en un quirófano, ya sea del padre o donado, para introducirlo con absoluta eficacia dentro del útero. Una vez alojado, los espermatozoides tienen la misión de encontrar y unirse al ovocito para formar el embrión.
Pero en la actualidad nuestras pacientes acuden a consulta a una edad media de 37 ó 38 años. Dato que nos indica que la mejor opción es la fecundación in vitro, una técnica necesaria debido a la complejidad y dificultad del tratamiento.
¿Qué es la fecundación in vitro (FIV)?
También en el quirófano, extraemos primero los ovocitos de la mujer. A continuación, en el laboratorio, unimos el óvulo con el espermatozoide, del padre o donado, formando el embrión de calidad que se transferirá a la futura madre.
La FIV ROPA se emplea cuando una pareja de mujeres desea tener descendencia. Se extraen los óvulos de una o las dos madres y se implantan ya fecundados (embrión) en una de ellas, a su elección.
La FIV de ovodonación se realiza cuando utilizamos óvulos de una donante anónima (en España). Esta mujer deberá tener similares características físicas y compatibilidades que la mujer receptora.

Dra. Salazar Vera, ¿y por qué es tan importante que la medicina reproductiva, por inseminación o FIV, se realice durante el ciclo natural de la mujer?
La transferencia de embriones en ciclo natural es algo que ahora realizamos con mucha frecuencia porque empleamos tratamientos con transferencia de embriones congelados por distintos motivos, sobre todo para mejorar los resultados.
Aunque podamos utilizar otra terapia sustitutiva, el ciclo natural de la mujer, en el mejor momento del endometrio, mejora las tasas de implantación embrionaria y los resultados reproductivos tanto para la madre como para el futuro bebé.
Doctora, ¿qué papel juega el test de compatibilidad genética?
Los llamados test de cribado analizan una serie de mutaciones genéticas causantes de patologías raras de las cuales puedan ser portadores la mujer y el varón. Realizarlo con la pareja permite saber si existe algún riesgo de tener una enfermedad grave, más aún si carece de tratamiento médico.
Si el resultado de este tipo de test fuera negativo, las probabilidades de tener un hijo o una hija con alguna enfermedad rara se reducen desde un caso de cada 100 a un caso de cada 30.000 posibilidades.
Por lo tanto, es esencial conocer esta información antes de proceder a un tratamiento en medicina reproductiva para derivar a la madre y el padre a un especialista en genética.

Dra. Salazar, ¿esta prueba es complementaria al diagnóstico genético de preimplantación?
Son pruebas diferentes. El diagnóstico genético preimplantacional (PGT) se realiza sobre el embrión ya formado.
En general, esta prueba se emplea para no transferir embriones de parejas que ya sabemos de antemano que tienen cierto riesgo genético tras haber efectuado un test de cribado de compatibilidad o por antecedentes familiares.
De forma mayoritaria, el diagnóstico genético preimplantacional se utiliza para evitar transferir embriones que tenga aneuploidías (alteraciones cromosómicas) vinculadas a la edad materna.
¿De qué problemas cromosómicos estaríamos hablando?
La mayoría de los embriones con anomalías cromosómicas fracasarán en el intento, es decir, no se establecerá el embarazo. Son embriones que no suelen implantar en el endometrio o producen abortos en poco tiempo.
En algunos casos, por ejemplo, los embriones sin analizar con PGT podrían conllevar un síndrome de Down (trisomía del cromosoma 21 o de una parte de este cromosoma).
¿Está prueba necesita llevar a cabo una biopsia previa?
Efectivamente, se efectúa una técnica de biopsia embrionaria en el quinto de la formación del embrión (etapa inicial tras la fecundación del óvulo por el espermatozoide): se obtienen unas poquitas células, que se congelan a continuación, al igual que el propio embrión, y se envían al departamento de genética.
Los resultados de la biopsia se obtendrán en más o menos diez días. Momento en el que se decide qué embriones son transferibles al útero materno, que intentaremos hacer durante el ciclo reproductivo natural de la mujer.
Dra. Salazar, ¿cuáles son las tasas de éxito en reproducción asistida?
En la técnica más básica, inseminación artificial, podemos obtener una tasa acumulada de un 60-70 % a tres ciclos en pacientes con un buen pronóstico. En fecundación in vitro, y en un primer intento, podremos llegar a un 50-60 % y en ovodonación alcanzaríamos, incluso, un 70 % en una primera transferencia.

Dra. Salazar Vera, estamos a las puertas de la secuenciación genética completa, ¿cómo va a influir en la medicina reproductiva este gran avance científico?
A día de hoy creo que es imposible saberlo, pero lo que necesitamos es mejorar nuestras tasas de embarazo para identificar cuáles son los embriones que tienen más potencial implantatorio y no tener que transferirlos sólo con la información que facilita una PGT.
No sólo mejoraríamos la implantación embrional y la salud futura de esos embriones, sino que la secuenciación completa del genoma disminuiría la probabilidad de abortos espontáneos.
El conocimiento al detalle de la genética es lo que nos está llevando por el camino del éxito. La secuenciación genómica completa (WGS, por sus siglas en inglés) es una técnica que permite leer todas las letras de un organismo.
Saberse al dedillo los 3.200 millones de pares de bases humanos nos permitirá identificar errores, variaciones o mutaciones que podrían estar relacionadas con enfermedades, con trastornos genéticos o con la letalidad en el desarrollo embrionario.
La integración de WGS al proceso clínico de PGT nos ofrecería también la posibilidad de conocer variaciones sutiles, incluidas enfermedades monogénicas, desequilibrios estructurales y alteraciones epigenéticas.
Con todo, quiero recordar a las mujeres y los hombres que la medicina reproductiva no es un castigo, sino una oportunidad para ser madres y padres: desde que entran por la puerta abierta de nuestras consultas todo será información destinada a conseguir el embarazo más deseado.

Dr. Marcos Meseguer Escrivá, embriólogo en las Clínicas IVI de Valencia y director global de Embriología del XI Congreso IVIRMA, ¿por qué el uso de la inteligencia artificial ha mejorado hasta en un 7 % las tasas de embarazo en medicina reproductiva?
Muy sencillo, ya que la inteligencia artificial (IA) nos ha permitido seleccionar el mejor embrión, de entre muchos, antes de proceder al tratamiento elegido en medicina reproductiva.
La IA, por tanto, consigue adelantar el embarazo y la llegada del bebé en una tasa del 5 % ó del 7 % cuando nos referimos a tasa acumulada.
La IA es una revolución positiva desde el punto de vista del laboratorio en medicina reproductiva al poder seleccionar los gametos de entidad superior y los embriones más óptimos a la vez que nos ayuda a calcular y preparar los protocolos de estimulación ovárica en las consultas.
Dr. Meseguer, vayamos al detalle, nunca mejor dicho, ¿por qué la inteligencia artificial mejora la selección de los embriones?
Hasta ahora, antes de utilizar la inteligencia artificial, la embriología simplemente valoraba el aspecto del embrión, su morfología o qué nos parecía su aspecto a l@s embriólog@s en función de nuestra experiencia.
El estudio “Predicting time to live Birth with Deep Learning embryo Ranking: a novel multiple imputation approach”, donde se ha utilizado una muestra de más de 70.000 embriones transferidos, nos demuestra que la IA puede reducir hasta un 7 % el tiempo necesario para ser madres o padres.
Otro estudio, “Undisturbed culture: a clinical examination of this culture strategy on embryo in vitro development and clinical outcomes”, destaca que, en un 80 % de los casos en los que la embriología selecciona los embriones, la IA ofrece una alternativa de mejor pronóstico.
Este tipo de datos es una muestra más de que el impacto de la inteligencia artificial en medicina reproductiva no ha hecho nada más que empezar.

¿Y cómo actúa la IA en la selección de gametos?
En las ponencias del congreso se ha presentado también el estudio “AI Powered Oocyte Assessment” donde se analizan más de 3.000 óvulos y 300 muestras de semen por inteligencia artificial para asistir al especialista en embriología en el laboratorio.
Con estos datos, determinamos el número óptimo de ovocitos para procedimientos específicos: predice la probabilidad de obtener un blastocito (embrión de 5 ó 6 días después de la fecundación) por cada ovocito individual y asigna el número ideal de ovocitos para la crioconservación o la inseminación, según las características del ciclo y de la paciente.
A las mujeres que acuden a conservar sus ovocitos, congelarlos, les gustaría saber qué probabilidades tienen con esos óvulos de poder tener un niño el día de mañana. La inteligencia artificial nos ayuda a conocer este dato.
En el caso de los espermatozoides, cuando nosotros abordamos una fecundación in vitro, de forma habitual por microinyección espermática (ICSI), la inteligencia artificial nos ayuda a seleccionar cada gameto masculino: nos indica cuál es el espermatozoide de calidad superior.
Doctor, ¿y cómo mejora la inteligencia artificial los resultados en la estimulación ovárica?
Primero, cabe destacar que uno de los usos más prometedores de la IA se centra en la estimulación ovárica, puesto que la calidad y el número de ovocitos es la variable más importante, contribuyendo de manera decisiva al éxito del tratamiento.
La investigación titulada “Machine learning tool for predicting mature oocyte yield and trigger day from start of stimulation: towards personalized treatment” nos describe la importancia de la IA para determinar el número de ovocitos que se esperan obtener, la duración del proceso de estimulación y cuándo será más probable la punción ovárica (extracción de ovocitos).
Con más de 50.000 ciclos evaluados, proporcionamos una información de calidad tanto al médico o la médica como a l@s pacientes, que van a mejorar las expectativas de sus ciclos de reproducción y su satisfacción en cualquiera de los tratamientos.

Dr. Meseguer Escrivá, ¿estamos hablando, por tanto, de medicina reproductiva personalizada?
Sí. Ofrecemos a nuestr@s pacientes la probabilidad de conocer los resultados de manera anticipada. Es decir, podemos llegar a saber qué esperamos de cada paciente y qué tratamiento debemos utilizar, lo que nos permite adaptarnos a cada una de las condiciones médicas más exigentes.
y también tener mucha más precisión de cómo ha ido evolucionando el ciclo y qué esperamos de él en un futuro, tanto si es un tratamiento de preservación de la fertilidad como si es un tratamiento de reproducción que estuviéramos aplicando en ese momento.
A su vez, la personalización reduce visitas innecesarias al predecir con precisión el día de desencadenamiento y la cifra de ovocitos, limitando así el número de citas a la clínica.
Esto no sólo ahorra tiempo y esfuerzo a las pacientes, sino que también reduce el estrés asociado con el tratamiento en medicina reproductiva.
Las Clínicas IVI, que cuentan con más de 2.500 profesionales presentes en 15 países (Portugal, Italia, República Checa, países nórdicos, Reino Unido, EE.UU., Canadá, Brasil, Panamá y Chile), han ayudado a nacer a centenares de miles de niñas y niños en todo el mundo… Sólo en España a más de 250.000 chiquitines.
En el XI Congreso Internacional IVIRMA de Barcelona, que ha reunido a más de 1.400 especialistas de 58 países, se han presentado los avances alcanzados en el campo de la Medicina Reproductiva, las técnicas más innovadoras y los resultados clínicos y de investigación más punteros.
La entrada Maternidad y paternidad, doble objetivo de la medicina reproductiva innovadora se publicó primero en EFE Salud.
Ciencia y Salud
EFE Salud recibe un premio de la Real Academia de Medicina por su especial sobre el cáncer de mama
EFE Salud recibió este martes el premio de la Real Academia Nacional de Medicina de España (RANME) por su labor comunicativa, informativa y divulgativa, reflejadas en trabajos como el publicado el pasado 19 de octubre con motivo del Día Mundial contra el Cáncer de Mama.
La periodista de EFE Salud Ana Soteras fue la encargada de recoger el galardón, compartido en la presente edición con la doctora Mónica Lalanda Sanmiguel.
Soteras, Berta Pinillos y María Abad firman el trabajo sobre el cáncer de mama, que en diferentes formatos y con una identidad visual específica se centró en la incidencia de este tipo de cáncer en mujeres jóvenes.

Para ello, las periodistas de la Agencia EFE desgranaron datos y contexto y entrevistaron a una mujer superviviente, a la psicooncóloga María Die Tril y a las doctoras e investigadoras María José Echarri y Elena López Miranda.
Las visiones de la ciencia médica y del acompañamiento clínico, y el testimonio de supervivencia, retrataron un panorama de avances y superación en un especial que contó con el patrocinio de la farmacéutica Roche.
Premios que reconocen investigaciones y trayectorias
La entrega del premio ha tenido lugar dentro de la solemne sesión inaugural del curso académico 2026, celebrada en Madrid.
Además del discurso inicial, a cargo del doctor José Ramón Berrazueta Fernández sobre la reducción de la mortalidad cardiovascular, los premios anuales de la RANME han marcado el acto.
Destinados, según recalca la propia Real Academia, a reconocer «el trabajo y la trayectoria de los profesionales de la medicina española, así como de aquellos que se dedican a darle visibilidad», los galardones se dividen en 12 categorías, repartidas a su vez entre las que premian investigaciones y las que distinguen cometidos profesionales.
Entre dichos premios ha destacado la medalla y el ingreso en la institución del jefe del Servicio de Hematoncología Pediátrica del Hospital Universitario La Paz de Madrid y profesor acreditado y catedrático de la Universidad Autónoma de Madrid, Antonio Pérez Martínez.
La entrada EFE Salud recibe un premio de la Real Academia de Medicina por su especial sobre el cáncer de mama se publicó primero en EFE Salud.
Ciencia y Salud
¿Testosterona contra la pérdida de deseo sexual en las mujeres? Falta más evidencia y hay efectos secundarios
Generalmente, se identifica a los estrógenos como las hormonas sexuales femeninas y a la testosterona como la masculina, pero lo cierto es que mujeres y hombres producimos ambas, pero en distintos niveles. Aunque la bajada de testosterona en las mujeres puede afectar a su deseo sexual, tratar con suplementos de esta hormona no es una práctica clínica habitual, hace falta más investigación y, además, puede acarrear efectos secundarios.
La función de la testosterona es la virilización o desarrollo de las características masculinas que comienza en el desarrollo fetal y se dispara en la pubertad, al igual que hacen los estrógenos en el proceso de femenización, explica a EFE Salud el endocrinólogo Pablo Fernández Collazo, miembro del Grupo Gónada, Identidad y Diferenciación Sexual (GIDSEEN) de la Sociedad Española de Endocrinología y Nutrición (SEEN)
Aunque el papel principal sea el ámbito sexual, estas hormonas también actúan en el resto del organismo y lo normal es que desciendan con la edad.
Las hormonas en la mujer
Los estrógenos en la mujer, además de regular el ciclo menstrual, favorecen su salud ósea y tienen un cierto efecto protector en el metabolismo lipídico, “en cómo maneja el cuerpo las grasas”, explica el doctor
La menopausia, con la bajada de estrógenos, contribuye a aumentar el riesgo cardiovascular y la pérdida de densidad ósea (osteoporosis), y puede generar sofocos, falta de libido, sequedad vaginal o insomnio.
La testosterona en las mujeres, presente en niveles muy inferiores a los estrógenos, también contribuye en menor escala a la masa muscular y ósea y afecta asimismo a su deseo sexual.
Las hormonas en el hombre
Además de la virilización o desarrollo de las características masculinas, la testosterona en el hombre aumenta la masa muscular, la densidad ósea y la hemoglobina.
De manera individual, no como regla general, puede tener efectos en el comportamiento masculino y más exceso de testosterona se puede asociar a “mayor tendencia a la agresividad y la competitividad”, explica el endocrino, que también menciona las fluctuaciones de ánimo que los estrógenos pueden provocar en las mujeres en el ciclo menstrual.
Con la edad, el hombre también tiene un descenso de testosterona: “No es tan brusco como la menopausia, el descenso es más variable, más paulatino y relacionado con la edad. No es equivalente a la bajada de los estrógenos en la mujer”.
Por su parte, la función de los estrógenos en el hombre es menos conocida, aunque sí pueden tener alguna influencia en la salud ósea y en la fertilidad.
¿Qué ocurre si los niveles de estas hormonas están elevados?
Si biológicamente se produce un desequilibrio y el hombre tiene niveles elevados de estrógenos se puede producir “una cierta feminización”, es decir, crecimiento mamario, lo que se conoce como ginecomastia; tendría afectación en la función sexual y podría haber una redistribución de la grasa corporal (más en los glúteos), cambios en la piel y menos vello de forma leve.
En el caso contrario, cuando los niveles de testosterona están por encima de lo normal en la mujer, se produce virilización con vello facial, alteraciones menstruales o aumento de la masa muscular.

¿Déficit de testosterona en las mujeres?
La bajada de los estrógenos en la menopausia es un proceso con amplia evidencia científica y se puede compensar con diferentes tratamientos, como por ejemplo la terapia hormonal sustitutiva, siempre en función del perfil de la paciente y bajo supervisión médica.
También puede haber un descenso normal de testosterona en las mujeres, asociado a la edad. Pero considerar que esta bajada es un déficit de testosterona es algo controvertido a pesar de que se habla en distintos foros y se proponen algunos tratamientos.
“Es un tema que los endocrinólogos vemos con preocupación”, asegura Pablo Fernández Collazo.
Y explica que los niveles de testosterona en las mujeres son tan bajos que las técnicas con las cuentan determinados hopsitales, ya que no todos tienen, la miden de forma inexacta.
Y además, los niveles hormonales son muy fluctuantes en una misma persona.
Sí es posible que la mujer en la menopausia y ante un descenso normal también de testosterona, puede tener falta de deseo sexual, peor respuesta sexual o fatiga, algo común con la pérdida de estrógenos en esa etapa.
Atribuir esos efectos a un “déficit de testosterona como se hace en algunos foros”, apunta el médico, no es exacto y tratar de medirlo “no es algo que se haga de rutina, sino en casos seleccionados y por personal muy cualificado“.
“Hay que mandar un mensaje muy importante: es algo que existe, que es una opción, pero para casos muy concretos, muy seleccionados, que tiene que evaluar un especialista”, recalca.

Terapias con testosterona
Y existen algunas terapias “que están empezando, que están teniendo mucho furor en algunos foros», pero la realidad es que, en España, «no hay ninguna formulación de testosterona que tenga indicación en ficha técnica» para contrarrestar la falta de libido en las mujeres .
«Si se prescribe con esta indicación debe advertirse a la paciente y que firme un consentimiento», puntualiza el endocrino.
Y precisa: «En mujeres, la dosis sustitutiva de testosterona es de 1/10 de la de varón, aproximadamente.
No tenemos formulaciones de testosterona comercializadas en España que aporten esa cantidad».
Fernández Collazo aclara que los intentos de comercializar una «viagra femenina», con poco éxito, en general no son preparados basados en testosterona.
Además, esos tratamientos de suplementación en la mujer tienen el riesgo de efectos secundarios no deseados, como la virilización que conlleva la aparición de vello, sobre todo en la cara, el agravamiento de la voz, aumento de la masa muscular y alteraciones en la piel.
El portavoz de la GIDSEEN afirma: “Antes de hablar de suplementaciones hormonales o de cómo subir el nivel de hormonas, lo importante es llevar una vida sana, es determinante para mantener buenos niveles hormonales”.
Dieta equilibrada, ejercicio físico regular, mantener un peso saludable, descansar y dormir bien y evitar el estrés, son los hábitos de vida que recomienda en el endocrinólogo de la SEEN.
La entrada ¿Testosterona contra la pérdida de deseo sexual en las mujeres? Falta más evidencia y hay efectos secundarios se publicó primero en EFE Salud.
Ciencia y Salud
Cirugía de mama: con diseño, seguridad y prótesis adecuadas
«Ante cualquier intervención en cirugía de mama, debemos planificar nuestro trabajo quirúrgico en función de un diseño basado en la forma, la simetría, el movimiento, la naturalidad y, sobre todo, la armonía necesaria con el resto del cuerpo de cada mujer», destaca el Dr. José María Pedraza Abad, cirujano plástico de la Clínica Imema de Madrid.
«Con este diseño previo, meticuloso y sustentando en la seguridad de la paciente, no sólo conseguiremos el resultado final satisfactorio que la mujer desea y está buscando, sino que estableceremos las claves anatómicas precisas para que el paso del tiempo no envejezcan sus nuevos pechos y sea feliz en los años venideros», opina.
Una mama de aspecto normal, de tamaño variable, simétrica a la vista de su par y ubicada sobre el músculo pectoral mayor, tendrá distribuido el tejido interno o el implante mamario, en su caso, con predominio en el polo inferior.
Su forma será redondeada y se visualizará una distancia adecuada entre la estructura de la areola-pezón y el surco submamario (límite inferior de la mama), manteniéndose idealmente por encima de la altura de este surco, que tiene una naturaleza ligamentosa.
Una cirugía de mama deberá recomponer el aspecto estético jovial de los senos de la mujer, minimizando el efecto del envejecimiento sobre los tejidos internos que sujetan cada mama.
El Dr. José María Pedraza Abad responde a diferentes cuestiones que EFEsalud le plantea en una entrevista con el interés informativo centrado en aquellas mujeres que decidan realizarse una mamoplastia de aumento, con implantes, de reducción, para aliviar molestias, o una mastopexia, elevación de senos caídos.
¡ATENCIÓN!, el reportaje audiovisual y fotográfico puede afectar a su sensibilidad.

Tanto la asimetría de las mamas como su decaimiento, el tamaño reducido o un exceso mamario, al igual que sucede en casos de mamas tuberosas o por una malposición de implantes mamarios, pueden ser desencadenantes de cierta inestabilidad emocional en las mujeres, lo que a su vez podrá interferir en sus relaciones de pareja.
Dr. Pedraza Abad, ¿qué características físicas condicionan el diseño de una cirugía de mama?
Todos ellas estarán relacionadas con la forma de ambas mamas, la calidad de la piel, el ancho de su tórax, la edad de la paciente, la caída o ptosis, el consumo de algunas sustancias, como el tabaco, y los deseos que ellas tienen sobre el volumen y la elevación del pecho.
El diseño de la cirugía estará condicionado, a su vez, por el estado de la glándula de la paciente, la distancia entre su esternón y el pezón, la distancia entre la clavícula y la posición del pezón y el nivel del surco inframamario (pliegue natural que marca el límite inferior del seno al tocar el tórax).
Es muy importante analizar al detalle todos estos factores, ya que influirán en la selección de los implantes (forma, tamaño y componentes), que serán seleccionados junto a la paciente, para que se comporten de forma idónea a lo largo del tiempo.
Por tanto, el diseño en cirugía de mama, en comunión con la paciente, fijará cómo se verán las mamas, cómo se moverán, cómo se sentirán y cómo envejecerán sin contratiempos.
Con toda esta información, siempre antes de entrar a un quirófano, determinaremos el tipo y la técnica de cirugía que vamos a practicar, donde se incluirá el diseño de las cicatrices imprescindibles, otra de las grandes preocupaciones de la mujer.
¿Y estas cicatrices quedarán ocultas a la vista o la curiosidad?
En primer lugar, la cicatrización definitiva de las incisiones tras una cirugía de mama (inframamarias, periareolares y axilares, dependiendo de la técnica elegida) es un proceso fisiológico que termina en torno al año de la intervención quirúrgica.
Entonces, las cicatrices serán más o menos visibles en función de cómo responda la paciente durante ese tiempo de recuperación postoperatoria y de cómo cuide su piel día a día. En la mayoría de los casos las cicatrices serán muy poco visibles.
Entonces, Dr. Pedraza ¿qué diferencia existe entre una cirugía de mama correcta y una cirugía de mama verdaderamente bonita?
La diferencia básica está en cómo habremos planificado y ejecutado la cirugía de mama. La clave está en realizar todos estos pasos previos que hemos descrito para un eficaz, seguro y correcto diseño.
En Clínica Imema creemos que para ver y sentir la diferencia entre una cirugía correcta y una cirugía bonita las mujeres deben profundizar en el cómo se lleva a cabo la cirugía de mama, no sólo quedándonos en el qué se hace en la intervención.
Para concluir, doctor, ¿la cirugía plástica se adapta al deseo de las mujeres o son las mujeres las que se tienen que adaptar a la cirugía plástica?
La realidad es que se trata de una simbiosis en la zona de lo posible. Tratamos de adaptarnos a los deseos de las mujeres, pero hay algunos factores condicionantes que las pacientes deben entender para poder quedar satisfechas con el resultado de su cirugía de pecho.
En cualquier caso, para mí lo más importante es la sonrisa de las pacientes después de la intervención de cirugía de mama.
Mañana, miércoles 14 de enero, añadiremos a este reportaje una entrevista a la Dra. María Lema Tomé, anestesióloga y reanimadora de la Clínica Imema, quien nos ofrecerá los secretos de la seguridad física de las mujeres que deciden realizarse una cirugía de mama.

Y el jueves 15 de enero publicaremos una segunda entrevista con el Dr. Pedraza Abad sobre los implantes o prótesis en cirugía de mama.
La entrada Cirugía de mama: con diseño, seguridad y prótesis adecuadas se publicó primero en EFE Salud.










