Ciencia y Salud
Claves del ébola, el virus letal que se extiende rápido por el organismo
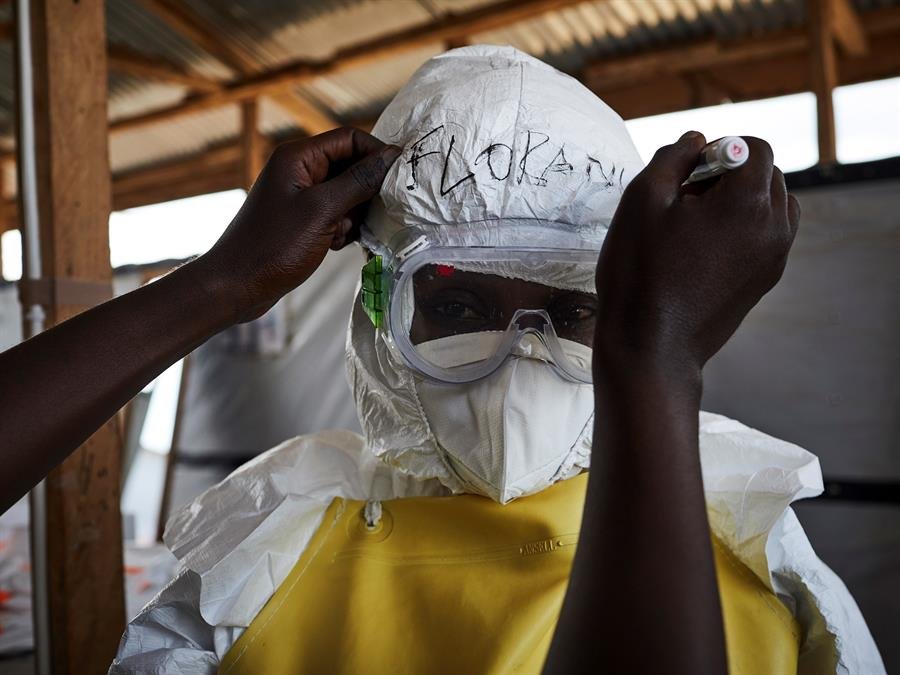

El virus del ébola causa hemorragias graves y sus primeros síntomas son fiebre repentina y alta, debilidad intensa y dolor muscular, de cabeza y de garganta, además de vómitos.
Cuando ya está en el cuerpo empieza por destruir las células del hígado y agujerear los vasos sanguíneos impidiendo la coagulación. En ese momento comienzan las hemorragias incontroladas. A las dos semanas, aproximadamente, el enfermo muere en medio del llamado “vómito negro”, una hemorragia interna generalizada.
Nuevo brote en Uganda
El Ministerio de Salud de Uganda confirmó el pasado 30 de enero la muerte por ébola de un enfermero de 32 años empleado en el hospital de Kampala, en un nuevo brote de esta enfermedad que golpeó por última vez a Uganda en 2022, cuando una epidemia causó 142 casos confirmados y 55 muertes.
Los otros ocho casos confirmados están recibiendo atención médica y se encuentran estables, según el director general en funciones de Servicios de Salud del Ministerio, Charles Olaro.
Las autoridades sanitarias han puesto bajo cuarentena a 265 contactos, que están siendo sometidos a “estrictas medidas de control”.
Uganda lanzó la semana pasada una campaña de vacunación para la que el país cuenta con 5.000 dosis de vacunas en fase de ensayo clínico.
La Organización Mundial de la Salud (OMS) informó días antes de que 2.160 dosis de un candidato vacunal se encontraban ya en Kampala, después de haber sido almacenadas anteriormente como parte de la preparación para posibles brotes.
Según la OMS, es el primer ensayo de “eficacia” de esta vacuna durante un brote de la cepa de Sudán del ébola, después de que el donante de las dosis, la Iniciativa Internacional para una Vacuna contra el Sida (IAVI), llevara a cabo las fases clínicas previas.
La cepa de Uganda
A diferencia de la cepa de Zaire, registrada en epidemias de la enfermedad en la vecina República Democrática del Congo (RDC), todavía no existe una vacuna aprobada para la cepa de Sudán, que es la de Uganda,
Esta cepa no solo es menos transmisible sino que presenta una menor mortalidad (40 % – 100 %) que la de Zaire (70 % – 100 %).
¿Cuál es el origen de la ébola?
Ya en “La historia de las guerras del Peloponeso”, Tucidides hacía mención a una gran plaga que mató a 300.000 personas en Atenas desde el 430 al 425 antes de Cristo. Algunos científicos creen que el historiador griego pudo asistir a una de las primeras epidemias del virus del Ébola. Aunque este caso sigue siendo indemostrable, desde 1967 ha habido a nivel mundial aproximadamente 1850 casos de infectados de los cuales solo han sobrevivido 650.

Uno de los casos más virulentos fue el que afectó a el Zaire en 1995 cuando 315 personas contrajeron el virus tras haberse extendido por los hospitales. La mortalidad en aquella ocasión fue del 81 por ciento. En el año 2000 después de más de 21 años sin dar señales, la variante Sudán atacó a Uganda causando 224 muertes de los 427 infectados.
Desde entonces tanto Uganda como otros países de la región como Gabón, Sudán o el Congo han tenido sucesivos casos de fiebre hemorrágica del Ébola.
¿Cómo se previene?
La OMS indica que para prevenir el contagio hay que lavarse las manos, evitar el contacto con líquidos corporales de personas que tengan o puedan tener el virus; no tocar cadáveres de personas que hayan muerto por esta causa y vacunarse si hay riesgo de contraer el Ébolavirus Zaire.

La vacuna Ervebo ha demostrado ser eficaz frente al Ebolavirus Zaire y está recomendada por el Grupo de Expertos de la OMS en Asesoramiento Estratégico en materia de inmunización junto con otras herramientas para responder a los brotes.
¿Cómo se transmite el virus del ébola?
Según la OMS se transmite por contacto directo con sangre, líquidos orgánicos -vómito, saliva, sudor u orina-, excrementos, prendas de vestir o incluso por tejidos de las personas infectadas, como el simple contacto de la piel, a través de las córneas de los ojos o de las mucosas de la boca. También se han dado casos de transmisión asociada a la manipulación de animales salvajes enfermos o muertos infectados (chimpancés, gorilas, monos, antílopes selváticos, murciélagos fruteros).
¿Qué enfermedad causa el virus de la ébola?
El virus del Ébola causa la enfermedad infecciosa conocida como el “Síndrome del Virus de Ébola” (SEV), que es una enfermedad aguda y potencialmente fatal con síntomas que incluyen fiebre alta, dolor de cabeza intenso, debilidad, diarrea y vómitos. Puede causar daño intestinal grave, hemorragia interna y externa e incluso la muerte si no se trata adecuadamente.
Variantes
Pertenece a la familia de los filovirus (denominados así por su aspecto filamentoso) en la que se encuadran el virus Marburg y cuatro variedades del Ébola: Sudán, Zaire, Reston, y una mutación descubierta en 1995 procedente de Costa de Marfil.
Marburg, fue el primero en detectarse, en la ciudad alemana que le dio nombre, en agosto de 1967. Una partida de monos importados desde Uganda por los laboratorios Nehring Works iniciaron el contagio. En aquella ocasión murieros seis personas de las 31 infectadas.
En Sudán en 1976 a orillas del río Ébola apareció la segunda variedad y de aquí cogió su nombre. Después de matar a centenares de personas se extendió a Zaire y llegó hasta una región de bosque húmedo donde se transformó para adaptarse al clima tropical dando origen a la variedad Ébola-Zaire, la más mortífera de todas.
El virus en su variante Reston se descubrió en diciembre de 1989 en monos procedentes de Filipinas y destinados a Estados Unidos, concretamente al laboratorio de Reston, Virginia pero los cuatro contagiados tuvieron más suerte y no enfermaron.
La denominada Ébola Tai o Costa de Marfil se aisló en 1995 en la sangre de una zoóloga suiza que enfermó después de haber practicado una autopsia a un chimpancé del Parque Nacional Tai, en Costa de Marfil. La zoóloga sobrevivió a la enfermedad.
La entrada Claves del ébola, el virus letal que se extiende rápido por el organismo se publicó primero en EFE Salud.
Ciencia y Salud
EFE Salud recibe un premio de la Real Academia de Medicina por su especial sobre el cáncer de mama
EFE Salud recibió este martes el premio de la Real Academia Nacional de Medicina de España (RANME) por su labor comunicativa, informativa y divulgativa, reflejadas en trabajos como el publicado el pasado 19 de octubre con motivo del Día Mundial contra el Cáncer de Mama.
La periodista de EFE Salud Ana Soteras fue la encargada de recoger el galardón, compartido en la presente edición con la doctora Mónica Lalanda Sanmiguel.
Soteras, Berta Pinillos y María Abad firman el trabajo sobre el cáncer de mama, que en diferentes formatos y con una identidad visual específica se centró en la incidencia de este tipo de cáncer en mujeres jóvenes.

Para ello, las periodistas de la Agencia EFE desgranaron datos y contexto y entrevistaron a una mujer superviviente, a la psicooncóloga María Die Tril y a las doctoras e investigadoras María José Echarri y Elena López Miranda.
Las visiones de la ciencia médica y del acompañamiento clínico, y el testimonio de supervivencia, retrataron un panorama de avances y superación en un especial que contó con el patrocinio de la farmacéutica Roche.
Premios que reconocen investigaciones y trayectorias
La entrega del premio ha tenido lugar dentro de la solemne sesión inaugural del curso académico 2026, celebrada en Madrid.
Además del discurso inicial, a cargo del doctor José Ramón Berrazueta Fernández sobre la reducción de la mortalidad cardiovascular, los premios anuales de la RANME han marcado el acto.
Destinados, según recalca la propia Real Academia, a reconocer «el trabajo y la trayectoria de los profesionales de la medicina española, así como de aquellos que se dedican a darle visibilidad», los galardones se dividen en 12 categorías, repartidas a su vez entre las que premian investigaciones y las que distinguen cometidos profesionales.
Entre dichos premios ha destacado la medalla y el ingreso en la institución del jefe del Servicio de Hematoncología Pediátrica del Hospital Universitario La Paz de Madrid y profesor acreditado y catedrático de la Universidad Autónoma de Madrid, Antonio Pérez Martínez.
La entrada EFE Salud recibe un premio de la Real Academia de Medicina por su especial sobre el cáncer de mama se publicó primero en EFE Salud.
Ciencia y Salud
¿Testosterona contra la pérdida de deseo sexual en las mujeres? Falta más evidencia y hay efectos secundarios
Generalmente, se identifica a los estrógenos como las hormonas sexuales femeninas y a la testosterona como la masculina, pero lo cierto es que mujeres y hombres producimos ambas, pero en distintos niveles. Aunque la bajada de testosterona en las mujeres puede afectar a su deseo sexual, tratar con suplementos de esta hormona no es una práctica clínica habitual, hace falta más investigación y, además, puede acarrear efectos secundarios.
La función de la testosterona es la virilización o desarrollo de las características masculinas que comienza en el desarrollo fetal y se dispara en la pubertad, al igual que hacen los estrógenos en el proceso de femenización, explica a EFE Salud el endocrinólogo Pablo Fernández Collazo, miembro del Grupo Gónada, Identidad y Diferenciación Sexual (GIDSEEN) de la Sociedad Española de Endocrinología y Nutrición (SEEN)
Aunque el papel principal sea el ámbito sexual, estas hormonas también actúan en el resto del organismo y lo normal es que desciendan con la edad.
Las hormonas en la mujer
Los estrógenos en la mujer, además de regular el ciclo menstrual, favorecen su salud ósea y tienen un cierto efecto protector en el metabolismo lipídico, “en cómo maneja el cuerpo las grasas”, explica el doctor
La menopausia, con la bajada de estrógenos, contribuye a aumentar el riesgo cardiovascular y la pérdida de densidad ósea (osteoporosis), y puede generar sofocos, falta de libido, sequedad vaginal o insomnio.
La testosterona en las mujeres, presente en niveles muy inferiores a los estrógenos, también contribuye en menor escala a la masa muscular y ósea y afecta asimismo a su deseo sexual.
Las hormonas en el hombre
Además de la virilización o desarrollo de las características masculinas, la testosterona en el hombre aumenta la masa muscular, la densidad ósea y la hemoglobina.
De manera individual, no como regla general, puede tener efectos en el comportamiento masculino y más exceso de testosterona se puede asociar a “mayor tendencia a la agresividad y la competitividad”, explica el endocrino, que también menciona las fluctuaciones de ánimo que los estrógenos pueden provocar en las mujeres en el ciclo menstrual.
Con la edad, el hombre también tiene un descenso de testosterona: “No es tan brusco como la menopausia, el descenso es más variable, más paulatino y relacionado con la edad. No es equivalente a la bajada de los estrógenos en la mujer”.
Por su parte, la función de los estrógenos en el hombre es menos conocida, aunque sí pueden tener alguna influencia en la salud ósea y en la fertilidad.
¿Qué ocurre si los niveles de estas hormonas están elevados?
Si biológicamente se produce un desequilibrio y el hombre tiene niveles elevados de estrógenos se puede producir “una cierta feminización”, es decir, crecimiento mamario, lo que se conoce como ginecomastia; tendría afectación en la función sexual y podría haber una redistribución de la grasa corporal (más en los glúteos), cambios en la piel y menos vello de forma leve.
En el caso contrario, cuando los niveles de testosterona están por encima de lo normal en la mujer, se produce virilización con vello facial, alteraciones menstruales o aumento de la masa muscular.

¿Déficit de testosterona en las mujeres?
La bajada de los estrógenos en la menopausia es un proceso con amplia evidencia científica y se puede compensar con diferentes tratamientos, como por ejemplo la terapia hormonal sustitutiva, siempre en función del perfil de la paciente y bajo supervisión médica.
También puede haber un descenso normal de testosterona en las mujeres, asociado a la edad. Pero considerar que esta bajada es un déficit de testosterona es algo controvertido a pesar de que se habla en distintos foros y se proponen algunos tratamientos.
“Es un tema que los endocrinólogos vemos con preocupación”, asegura Pablo Fernández Collazo.
Y explica que los niveles de testosterona en las mujeres son tan bajos que las técnicas con las cuentan determinados hopsitales, ya que no todos tienen, la miden de forma inexacta.
Y además, los niveles hormonales son muy fluctuantes en una misma persona.
Sí es posible que la mujer en la menopausia y ante un descenso normal también de testosterona, puede tener falta de deseo sexual, peor respuesta sexual o fatiga, algo común con la pérdida de estrógenos en esa etapa.
Atribuir esos efectos a un “déficit de testosterona como se hace en algunos foros”, apunta el médico, no es exacto y tratar de medirlo “no es algo que se haga de rutina, sino en casos seleccionados y por personal muy cualificado“.
“Hay que mandar un mensaje muy importante: es algo que existe, que es una opción, pero para casos muy concretos, muy seleccionados, que tiene que evaluar un especialista”, recalca.

Terapias con testosterona
Y existen algunas terapias “que están empezando, que están teniendo mucho furor en algunos foros», pero la realidad es que, en España, «no hay ninguna formulación de testosterona que tenga indicación en ficha técnica» para contrarrestar la falta de libido en las mujeres .
«Si se prescribe con esta indicación debe advertirse a la paciente y que firme un consentimiento», puntualiza el endocrino.
Y precisa: «En mujeres, la dosis sustitutiva de testosterona es de 1/10 de la de varón, aproximadamente.
No tenemos formulaciones de testosterona comercializadas en España que aporten esa cantidad».
Fernández Collazo aclara que los intentos de comercializar una «viagra femenina», con poco éxito, en general no son preparados basados en testosterona.
Además, esos tratamientos de suplementación en la mujer tienen el riesgo de efectos secundarios no deseados, como la virilización que conlleva la aparición de vello, sobre todo en la cara, el agravamiento de la voz, aumento de la masa muscular y alteraciones en la piel.
El portavoz de la GIDSEEN afirma: “Antes de hablar de suplementaciones hormonales o de cómo subir el nivel de hormonas, lo importante es llevar una vida sana, es determinante para mantener buenos niveles hormonales”.
Dieta equilibrada, ejercicio físico regular, mantener un peso saludable, descansar y dormir bien y evitar el estrés, son los hábitos de vida que recomienda en el endocrinólogo de la SEEN.
La entrada ¿Testosterona contra la pérdida de deseo sexual en las mujeres? Falta más evidencia y hay efectos secundarios se publicó primero en EFE Salud.
Ciencia y Salud
Cirugía de mama: con diseño, seguridad y prótesis adecuadas
«Ante cualquier intervención en cirugía de mama, debemos planificar nuestro trabajo quirúrgico en función de un diseño basado en la forma, la simetría, el movimiento, la naturalidad y, sobre todo, la armonía necesaria con el resto del cuerpo de cada mujer», destaca el Dr. José María Pedraza Abad, cirujano plástico de la Clínica Imema de Madrid.
«Con este diseño previo, meticuloso y sustentando en la seguridad de la paciente, no sólo conseguiremos el resultado final satisfactorio que la mujer desea y está buscando, sino que estableceremos las claves anatómicas precisas para que el paso del tiempo no envejezcan sus nuevos pechos y sea feliz en los años venideros», opina.
Una mama de aspecto normal, de tamaño variable, simétrica a la vista de su par y ubicada sobre el músculo pectoral mayor, tendrá distribuido el tejido interno o el implante mamario, en su caso, con predominio en el polo inferior.
Su forma será redondeada y se visualizará una distancia adecuada entre la estructura de la areola-pezón y el surco submamario (límite inferior de la mama), manteniéndose idealmente por encima de la altura de este surco, que tiene una naturaleza ligamentosa.
Una cirugía de mama deberá recomponer el aspecto estético jovial de los senos de la mujer, minimizando el efecto del envejecimiento sobre los tejidos internos que sujetan cada mama.
El Dr. José María Pedraza Abad responde a diferentes cuestiones que EFEsalud le plantea en una entrevista con el interés informativo centrado en aquellas mujeres que decidan realizarse una mamoplastia de aumento, con implantes, de reducción, para aliviar molestias, o una mastopexia, elevación de senos caídos.
¡ATENCIÓN!, el reportaje audiovisual y fotográfico puede afectar a su sensibilidad.

Tanto la asimetría de las mamas como su decaimiento, el tamaño reducido o un exceso mamario, al igual que sucede en casos de mamas tuberosas o por una malposición de implantes mamarios, pueden ser desencadenantes de cierta inestabilidad emocional en las mujeres, lo que a su vez podrá interferir en sus relaciones de pareja.
Dr. Pedraza Abad, ¿qué características físicas condicionan el diseño de una cirugía de mama?
Todos ellas estarán relacionadas con la forma de ambas mamas, la calidad de la piel, el ancho de su tórax, la edad de la paciente, la caída o ptosis, el consumo de algunas sustancias, como el tabaco, y los deseos que ellas tienen sobre el volumen y la elevación del pecho.
El diseño de la cirugía estará condicionado, a su vez, por el estado de la glándula de la paciente, la distancia entre su esternón y el pezón, la distancia entre la clavícula y la posición del pezón y el nivel del surco inframamario (pliegue natural que marca el límite inferior del seno al tocar el tórax).
Es muy importante analizar al detalle todos estos factores, ya que influirán en la selección de los implantes (forma, tamaño y componentes), que serán seleccionados junto a la paciente, para que se comporten de forma idónea a lo largo del tiempo.
Por tanto, el diseño en cirugía de mama, en comunión con la paciente, fijará cómo se verán las mamas, cómo se moverán, cómo se sentirán y cómo envejecerán sin contratiempos.
Con toda esta información, siempre antes de entrar a un quirófano, determinaremos el tipo y la técnica de cirugía que vamos a practicar, donde se incluirá el diseño de las cicatrices imprescindibles, otra de las grandes preocupaciones de la mujer.
¿Y estas cicatrices quedarán ocultas a la vista o la curiosidad?
En primer lugar, la cicatrización definitiva de las incisiones tras una cirugía de mama (inframamarias, periareolares y axilares, dependiendo de la técnica elegida) es un proceso fisiológico que termina en torno al año de la intervención quirúrgica.
Entonces, las cicatrices serán más o menos visibles en función de cómo responda la paciente durante ese tiempo de recuperación postoperatoria y de cómo cuide su piel día a día. En la mayoría de los casos las cicatrices serán muy poco visibles.
Entonces, Dr. Pedraza ¿qué diferencia existe entre una cirugía de mama correcta y una cirugía de mama verdaderamente bonita?
La diferencia básica está en cómo habremos planificado y ejecutado la cirugía de mama. La clave está en realizar todos estos pasos previos que hemos descrito para un eficaz, seguro y correcto diseño.
En Clínica Imema creemos que para ver y sentir la diferencia entre una cirugía correcta y una cirugía bonita las mujeres deben profundizar en el cómo se lleva a cabo la cirugía de mama, no sólo quedándonos en el qué se hace en la intervención.
Para concluir, doctor, ¿la cirugía plástica se adapta al deseo de las mujeres o son las mujeres las que se tienen que adaptar a la cirugía plástica?
La realidad es que se trata de una simbiosis en la zona de lo posible. Tratamos de adaptarnos a los deseos de las mujeres, pero hay algunos factores condicionantes que las pacientes deben entender para poder quedar satisfechas con el resultado de su cirugía de pecho.
En cualquier caso, para mí lo más importante es la sonrisa de las pacientes después de la intervención de cirugía de mama.
Mañana, miércoles 14 de enero, añadiremos a este reportaje una entrevista a la Dra. María Lema Tomé, anestesióloga y reanimadora de la Clínica Imema, quien nos ofrecerá los secretos de la seguridad física de las mujeres que deciden realizarse una cirugía de mama.

Y el jueves 15 de enero publicaremos una segunda entrevista con el Dr. Pedraza Abad sobre los implantes o prótesis en cirugía de mama.
La entrada Cirugía de mama: con diseño, seguridad y prótesis adecuadas se publicó primero en EFE Salud.






